Når det skal diskuteres bryst-/endokrinkirurgiske akuttsituasjoner, er det vanskelig å skille mellom akuttsituasjoner og bryst-/endokrinkirurgiske komplikasjoner. De fleste tilstandene som krever akuttbehandling er, med noen få unntak, et resultat av kirurgi. Organene som blir behandlet er tradisjonelt sett ikke utsatt for påvirkning av traumer eller medisinske tilstander som krever akutt kirurgisk behandling. Både thyroidea, parathyroidea og binyrer kan utvikle sykdommer som krever rask behandling, men disse behandles som regel primært medisinsk; kirurgi kommer da inn senere som endelig behandling.
KOMPLIKASJONER ETTER BRYST- OG AKSILLEKIRURGI
Akutt blødning etter brystkreftkirurgi
Den største behandlingskrevende tilstanden i bryst innen faget bryst/-endokrinkirurgi, er brystkreft. Selv om tilstanden krever rask utredning og behandling, er brystkreft ikke en akutt problemstilling. De vanligste akutte tilstander i bryst er komplikasjoner til brystkirurgi. Blødning og hematom etter brystkreftkirurgi, oppstår oftest i perioden fra avsluttet operasjon og de påfølgende 24 timer. Ved en brystkreftoperasjon, gjøres som hovedregel inngrep både i bryst og i aksille. Postoperativ blødning kan oppstå med utgangspunkt i brystet og/eller i aksillen.
1,7 % av norske brystkreftpasienter får blødningskomplikasjon etter kirurgi, dette i henhold til Nasjonalt kvalitetsregister for brystkirurgi, siste utgave i 2023 (1). Internasjonalt rapporteres stor variasjon med hensyn til risiko for postoperativ blødning. UpToDate® angir risikoen for omkring 4 %, hvor 0,5 % av pasientene får behov for kirurgisk intervensjon. En stor svensk studie fra 2022 med over 57000 inkluderte pasienter, viste innleggelseskrevende postoperativ blødning etter brystkreftkirurgi på 2,24 % (2).
Risikofaktorer
Bruk av blodfortynnende medisin øker risiko for postoperativ blødning. NSAID har ikke vist å gi økt risiko for blødning (3). En annen større svensk studie fra 2023, viste større blødningsrisiko ved mastektomi sammenlignet med brystbevarende kirurgi. Eldre kvinner opereres i større grad med mastektomi, og blir dermed utsatt for større blødningsrisiko etter operasjon (4).
Forskning har ikke påvist forskjell i risiko for blødning på bakgrunn av pasientkarakteristika (alder, vekt eller komorbiditet) og heller ikke endret risiko på bakgrunn av onkologiske faktorer. Derimot peker én studie på viktigheten av opererende kirurgs grundighet og presisjon med hemostase og at hemostase utføres under adekvat blodtrykk hos pasienten (5).
Symptomer på hematom etter brystkreftkirurgi er fast hevelse, økende smerter, blålig misfarging av overliggende hud og noen ganger dårlig sirkulert vev i brystet. Vedvarende, blodig produksjon på dren bør også gi mistanke om blødning. Vær oppmerksom på at drenet kan blokkeres av koagler. Fallende drensproduksjon utelukker dermed ikke blødning.
Brystbevarende inngrep
De fleste pasienter som opereres for brystkreft, blir behandlet med brystbevarende inngrep og vaktpostlymfeknutediagnostikk («sentinel node biopsy») (1). Ved postoperativ blødning hos disse pasientene, kan de fleste observeres uten kirurgiske tiltak. Hematomet er ofte selvlimiterende og reabsorberes spontant.
Dersom hematomet medfører sterke smerter og/eller tegn på nekrose av overliggende hud, gir det indikasjon for kirurgisk evakuering.
Pasienter som er operert brystbevarende med onkoplastisk teknikk bør vurderes ekstra nøye med tanke på indikasjon for reoperasjon. Onkoplastiske teknikker medfører forflytning av kjertelvev og ofte hudlapper med kompromittert sirkulasjon. Postoperativt hematom kan dermed føre til nekrose av hud eller kjertelvev på et tidligere tidspunkt. Når disse pasientene reopereres, bør kirurgen ha viten om hvilken teknikk som ble benyttet ved primærinngrep, dette for å oppnå tilsvarende form på brystet. Noen ganger setter kirurgen klips i sårhulen under primæroperasjon. Plasseringen av klips må kontrolleres ved reoperasjon, siden klipsene brukes til målrettet adjuvant strålebehandling senere.
Etter kirurgiske inngrep for benigne tilstander i bryst og etter reduksjonsplastikker, skal komplikasjoner håndteres på samme vis som for brystkreftpasientene.
Mastektomi
Pasienter som opereres med hudsparende mastektomi og direkte rekonstruksjon med protese, har spesielt sårbar sirkulasjon i hudlappene og bør derfor alltid tilses ved mistanke om hematom. Operatør/plastikkirurg bør konfereres og ofte ivaretas reoperasjonen av ansvarlig kirurg.
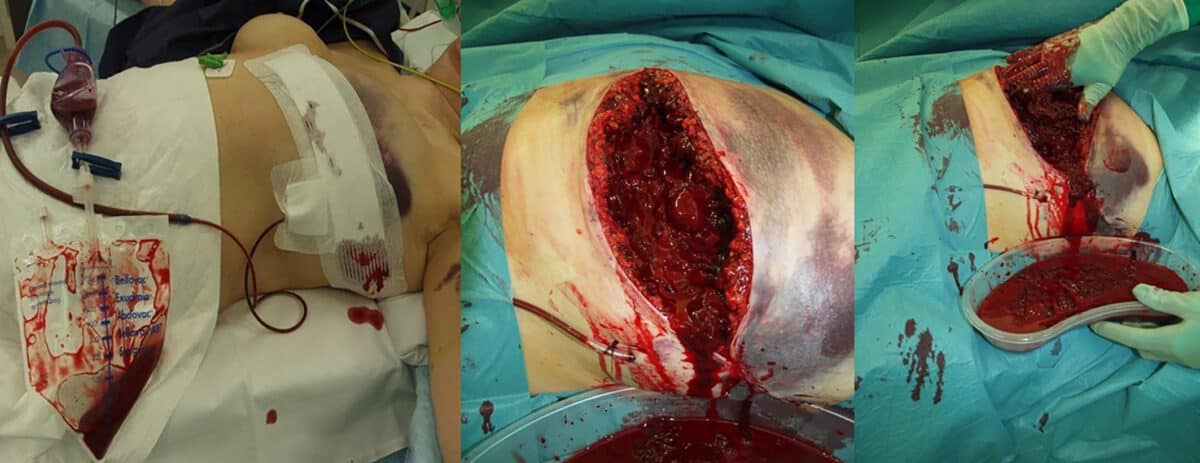
Ved blødning etter simpel mastektomi, kan hematomet bli betydelig (Fig 1). Pasienten kan da bli hemodynamisk påvirket og få blødningsanemi. Konservativ tilnærming kan bestå av sirkulær bandasje på thorax ved lite uttalt klinikk og stabile sirkulatoriske forhold.
Hevelse som tilkommer dager/uker etter inngrepet, er mest sannsynlig et postoperativt serom. Dette håndteres med tapping etter behov. Mistenker man komplikasjon i form av postoperativ blødning, bør pasienten holdes fastende inntil situasjonen er avklart.
Som kliniker kan man støte på langt framskreden og ubehandlet brystkreft. Dette viser seg gjerne som tumorer med store sår i huden, noen ganger med eksofytisk vekst. Det kan oppstå blødning fra tumor, enten spontant eller som følge av traume. Behandling vil avgjøres ut fra hvert enkelt kasus.
Infeksjoner
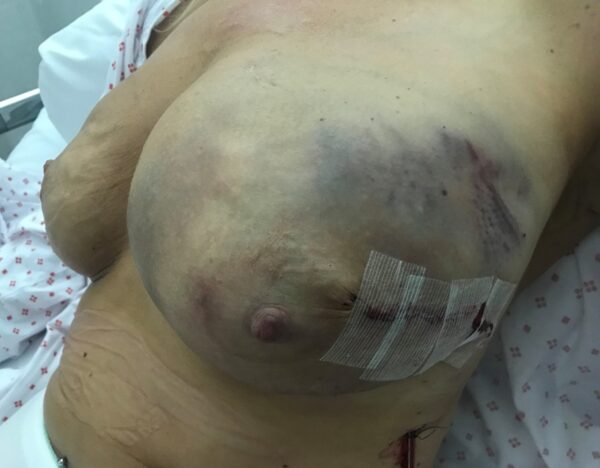
Infeksjoner etter brystkirurgi er ikke uvanlig. Ved mastektomi og brystbevarende kirurgi angis insidensen til 3-15 % og ved primær rekonstruksjon opp mot 15 % (2). De vanligste agens er grampositive mikrober. Ved primær rekonstruksjon er nekrose på grunn av kompromittert sirkulasjon i hudlapper også en risiko for infeksjon (Fig 2).
Den vanligste formen for brystkreftkirurgi er brystbevarende kirurgi. Dette blir etterfulgt av postoperativ strålebehandling, og eventuelt også adjuvant kjemoterapi eller annen onkologisk behandling. En postoperativ sårinfeksjon vil derfor være uheldig siden det kan forsinke adjuvant kreftbehandling.
Det fleste tilfeller av infeksjon håndteres med kun antibiotika. Ved en abscess må denne dreneres, etterfulgt av antibiotikabehandling (Fig. 3). Ved primær rekonstruksjon med implantat, må man ved infeksjon vurdere å fjerne implantatet. Dette kan i noen tilfeller unngås, men bør vurderes av kirurg med erfaring i protesekirurgi.
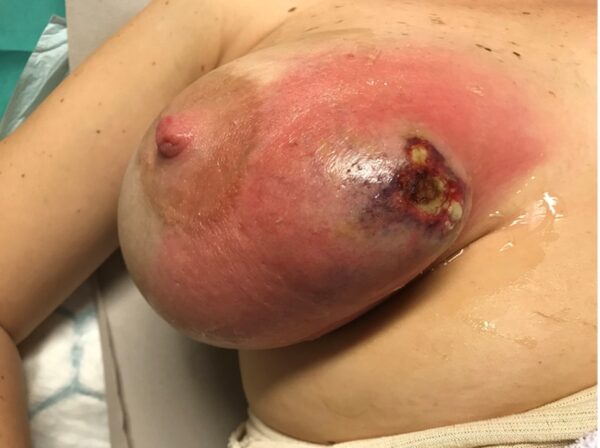
Figur 3: Bildet illustrerer mastitt hos ikke-operert pasient (ammende)- men illustrerer forløp dersom sen intervensjon.
Pasienter som får primær rekonstruksjon settes på antibiotikaprofylakse, dette benyttes gjerne så lenge de har dren.
Faktorer som disponerer for postoperativ infeksjon kan være pasientrelaterte som overvekt, diabetes, røyking, skrøpelighet, ernæringssvikt og immunsvikt (6), reoperasjoner, lang operasjonstid over tre timer, stråleskadet hud, eller forutgående neoadjuvant kjemoterapi i kombinasjon med overnevnte. Neoadjuvant kjemoterapi alene er ikke godt dokumentert som en risikofaktor med tanke på komplikasjoner ved brystkreftkirurgi (7).
Det er likevel ikke etablert praksis å gi antibiotikaprofylakse ved brystkreftkirurgi uten implantat. Det er generelt mangel på retningslinjer innen dette området. Valg av kloksacillin er anbefalt i henhold til metodebok (HDIR) ved postoperativ sårinfeksjon i hud og bløtvev. Ved sepsis eller utvikling av nekrotiserende bløtdelsinfeksjoner, henvises det til egne anbefalinger.
KOMPLIKASJONER ETTER THYROIDEAKIRURGI
Thyroideakirurgi er forbundet med komplikasjoner av varierende hyppighet og alvorlighetsgrad. De vanligste er ensidig skade på n. recurrens (RLN), hypokalsemi etter total thyroidektomi, samt chylus-lekkasje etter disseksjon av lymfeknuter på hals. Av de mer sjeldne, men desto mer alvorlige, er postoperativ blødning, infeksjon, bilateral skade på RLN og trakeaskade. Komplikasjonene etter kirurgi på parathyroidea er stort sett de samme, men noe sjeldnere. De fleste studier er basert på thyroideakirurgi.
Skade på n. laryngeus recurrens
Ensidig nerveskade på RLN er blant de vanligste komplikasjonene etter thyroideakirurgi med en insidens vanligvis rapportert mellom 2-10 % for midlertidig skade og 1-2 % for permanent skade (8, 9). Dette kan gi ubehag i form av hes og svak stemme, samt svelgevansker i enkelte tilfeller. Dette skyldes skade på RLN under kirurgi. Mistenkes det at skaden er permanent, henvises pasienten til logoped og øre-nese-hals-lege for oppfølging. Den rapporterte insidensen av midlertidig dobbeltsidig skade varierer mellom 0,4 og 1,3 % (10, 11), mens permanent skade er angitt i 0,2 til 0,6 % av tilfellene (12). Dobbeltsidig skade er en mulig livstruende situasjon siden «hvileposisjonen» til et stemmebånd uten nerveinnervasjon legger seg paramediant, og dermed kan blokkere luftveiene hvis begge stemmebånd er affisert.
Dobbelsidig nerveskade vil gi afoni og potensielt ufri luftvei med kraftig stridor. Ved bruk av intraoperativ nervemonitorering (IONM) vil man i de fleste tilfeller være klar over muligheten for bilateral skade, og klargjøre for tiltak før ekstubering. Dette vil ofte kunne dreie seg om beredskap for trakeotomi. I en gjennomgang fra 2024 fant man at dette var nødvendig i ca. 36 % av tilfellene med bilateral skade på RLN (12).
Hypokalsemi
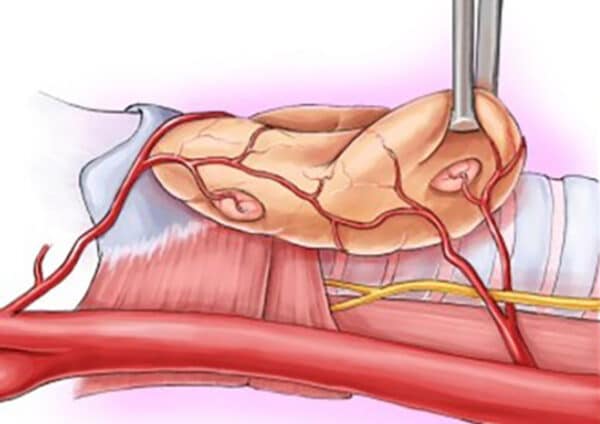
På grunn av thyroideas nærhet til parathyroidakjertlene, er de i fare for skade under thyroideakirurgi (Fig 4). Etter bilateral operasjon kan man oppleve en periode med lav funksjon av parathyroideakjertlene med påfølgende raskt innsettende hypokalsemi. Etter total thyroidektomi, enten som primæroperasjon eller der man gjør en kompletterende fjerning av resterende thyroidea, følger man derfor PTH og kalsium postoperativt nøye. Midlertidig hypokalsemi er rapportert mellom 8-20 % (13, 14) og permanent mellom 10-20 % (14, 15), varierende etter etiologi. Symptomer på hypokalsemi kan variere fra prikking rundt munn og fingre ved lett hypokalsemi, til generaliserte krampeanfall med hjertestans ved meget alvorlig hypokalsemi. Risikofaktorer for hypokalsemi ses i Tabell 1. Det er viktig å ha kjennskap til denne komplikasjonen dersom man håndterer endokrinkirurgiske pasienter. Behandlingen er enkel, da pasienten skal ha tilført kalsium. Dette gis oftest i tablettform, eventuelt i kombinasjon med D-vitamin. I alvorlige tilfeller gis kalsiumtilskudd intravenøst. Ved mistanke om postoperativ hypokalsemi, skal man ha lav terskel for å gi kalsium per os, da det har hurtig effekt. Mistanke om hypokalsemi bekreftes ved blodprøve, men man bør ikke vente på lab-prøver ved symptomer før man iverksetter behandling.
Det skal nevnes at i Danmark fikk Reinke et al. en kraftig bedring i sine resultater når de overførte sine totale thyroidektomier fra kirurger som kun opererte thyroidea og ikke parathyroidea, til kirurger som utførte begge typer kirurgi. For eksempel falt da raten av postoperativ hypokalsemi fra 30 % til nærmere 10 % for pasienter operert for thyroideakreft (16). Dette viser den nære relasjonen mellom disse endokrine organene.
Postoperativ blødning
Dette er en sjelden, men dramatisk komplikasjon. Her ligger ratene mellom 0,3-2 % (17-19). De fleste blødninger skjer i løpet av det første postoperative døgn. Lorenz et al. rapporterte rundt 84 % av tilfeller i løpet av de første 24 timer, mens Lee et al. fant at 58 % postoperative blødninger i samme tidsrom. Totalrisikoen for postoperativ blødning første postoperative døgn ligger altså på rundt 0,2 %, altså en meget sjelden hendelse.
Det er fortsatt en alvorlig komplikasjon, selv om disse pasientene ikke forblør. Risikoen ved postoperativ blødning er blant annet det direkte trykket mot trakea, noe som kan gi pustevansker og kraftig ubehag for pasienten. Her kan man bli fristet til å lette på trykket ved å åpne snittet og evakuere eventuelle hematom før endelig kirurgi. Dette er sjelden nødvendig, men i distrikt, ved manglende mulighet for intubasjon eller overvåkning, kan dette forsøkes. Den alvorligste effekten av postoperative blødninger er dog det påfølgende laryngeale ødemet som kan oppstå. Trykk fra hematomet på små vener og lymfekar kan gi en gradvis økende hevelse i de øvre luftveiene. Dette kan gi uttalte pustevansker, og i tillegg gjøre intubasjon meget vanskelig. Behandlende leger må være klar over denne tilstanden, da man ved evakuering av et postoperativt hematom kan tro faren er over, og så forsinke intubasjon/sikring av luftveiene. Intubasjon er den aller viktigste behandlingen ved postoperativ blødning (Fig 6).
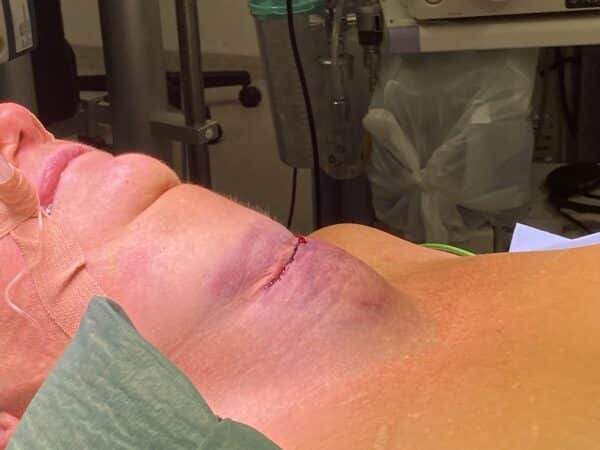
Figur 6: Bilde av postoperativt hematom. Legg merke til at pasienten er intubert uten evakuering av hematomet. Bildet brukes med godkjenning fra pasienten.
Det er viktig å huske på at hvis man skulle oppleve et laryngealt ødem etter thyreoideakirurgi, er trakea lett tilgjengelig via operasjonssnittet og anleggelse av nødtrakeotomi et relativt enkelt inngrep.
Infeksjoner etter thyroideakirurgi
Ved åpen thyroideakirurgi via Kochers kragesnitt benyttes ikke profylaktisk antibiotika, da pasientene sjelden utvikler infeksjoner. Raten ligger på mellom 0,3-0,9 % (20, 21). Stapylococcus aureus er den vanligste bakterien, og empirisk behandling med peroral antibiotika er standard. Ved abscessformasjon kan noen pasienter behøve drenasje, og en CT eller ultralyd kan hjelpe med å kartlegge utbredelsen.
Ved utvikling av mer alvorlige infeksjonstegn som høy feber, smerter og tegn på sepsis, må man vurdere andre agens som årsak til infeksjon. Spesielt gruppe A-Streptokokker (GAS) kan utvikle seg til cellulitt og nekrotiserende fasciitt. Her vil infeksjonen kunne true vitale strukturer som store kar, trakea og øsofagus. Tidlig kirurgisk intervensjon og bytte av antibiotika vil være nødvendig.
Postoperativ trakeaskade
Ved peroperativ erkjent skade på trakea skal dette håndteres umiddelbart. En ikke-erkjent skade er alvorlig og kan potensielt være livstruende.
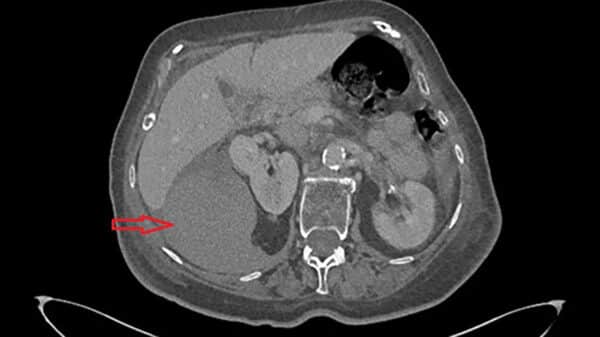
Trakealskade gir stor risiko for infeksjon, spesielt ved økt intraluminalt trykk, som for eksempel hvis pasienten hoster. Ikke-erkjente peroperative skader og forsinket perforasjon grunnet nekrose, kan oppstå også en tid etter kirurgi. Symptomer på perforasjon er emfysem, både subkutant og i mediastinum, noen ganger i uttalt grad. Videre kan det utvikles mediastinitt. Retningslinjer for behandling foreligger ikke per i dag, men bør involvere øre-nese-hals-spesialist med spesialkompetanse på luftveier, og behandlingen bør foregå på universitetssykehus. Det er avgjørende at tilstanden diagnostiseres tidligst mulig (Fig. 7).
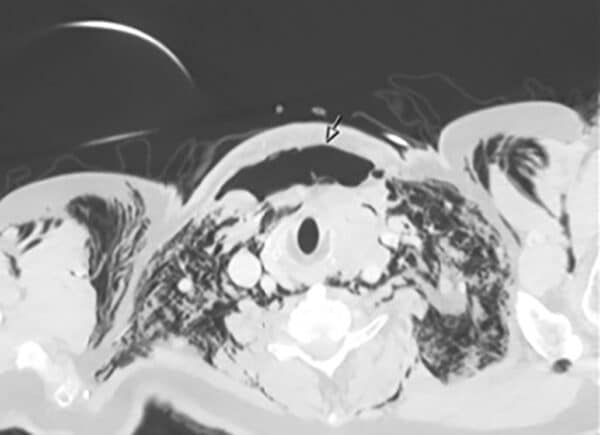
Figur 7: CT bilde av emfysem etter postoperativ trachealskade. Bildet brukes med godkjenning fra pasienten.
SPONTANE BINYREBLØDNINGER
Spontane blødninger i binyre er sjeldent og behandlingen er ikke standardisert (22). Det foreligger begrenset litteratur og flest kasusrapporter (22, 23).
Situasjonen kan kreve akutt behandling og være livstruende (22-25). Ved tegn til blodtrykksfall startes stabilisering av pasienten med intravenøs væske. Videre behandlingsvalg kan være observasjon eller intervensjon med embolisering. Eksempel på CT-funn ses i Figur 8. Akuttkirurgi bør unngås, og biokjemisk utredning før eventuell kirurgi anbefales. Dette for å unngå operasjon på et ikke- diagnostisert feokromocytom.
Symptomene er akutte flankesmerter, og hemorragisk sjokk kan forekomme. Ved blødning fra binyren bør feokromocytom vurderes som en mulig årsak. Når neoplasme står bak, er feokromocytom den vanligste diagnosen og forekommer i 50 % av tilfellene (22,23). Blodtrykksfall kan være forårsaket av selve blødningen, men også av frigjøring av katekolaminer. Et slikt katekolaminutslipp kan føre til myokardialt stress og svikt i hjertets funksjon, med påfølgende kardiogent sjokk.
Risikofaktorer for spontane blødninger i binyre kan være traume, sepsis, bruk av antikoagulantia, graviditet og binyretumorer. Tilstanden kan også oppstå i etterkant av abdominal kirurgi.
Ved retrospektive journalgjennomganger har man sett pseudoaneurisme i flere tilfeller. Ved pågående blødning kan embolisering være livreddende.
Binyren har vanligvis tre arterier, arteria suprarenalis, arteria media og arteria phrenicus inferior. Karforsyning fra aorta eller dens grener kan føre til kraftig blødning. Disse arteriene kan visualiseres på angiografi hos 57-92 % (24).
Et hematom i binyren kan føre til binyrebarksvikt. Ved akutt adrenalektomi skal det foreligge høy anestesiologisk beredskap intraoperativt, grunnet risikoen for katekolaminkrise, som i verste fall kan ende med peroperativ død.
Det er ikke alle som etter spontan blødning i binyre trenger kirurgi senere. En CT-kontroll etter ca. tre måneder benyttes som rutine ved Haukeland universitetssykehus. Ved elektiv kirurgi for feokromocytom benyttes alfablokkade som forbehandling i ca. 14 dager.
Referanser
1. Nasjonsalt kvalitetsregister for brystkreft, Årsrapport 2023. 2023.
2. de Boniface J, Szulkin R, Johansson ALV. Major surgical postoperative complications and survival in breast cancer: Swedish population-based register study in 57 152 women. The British journal of surgery. 2022;109(10):977-83.
3. Bongiovanni T, Lancaster E, Ledesma Y, Whitaker E, Steinman MA, Allen IE, et al. Systematic Review and Meta-Analysis of the Association Between Non-Steroidal Anti-Inflammatory Drugs and Operative Bleeding in the Perioperative Period. J Am Coll Surg. 2021;232(5):765-90.e1.
4. de Boniface J, Szulkin R, Johansson ALV. Medical and surgical postoperative complications after breast conservation versus mastectomy in older women with breast cancer: Swedish population-based register study of 34 139 women. The British journal of surgery. 2023;110(3):344-52.
5. Seth AK, Hirsch EM, Kim JY, Dumanian GA, Mustoe TA, Galiano RD, Fine NA. Hematoma after mastectomy with immediate reconstruction: an analysis of risk factors in 883 patients. Ann Plast Surg. 2013;71(1):20-3.
6. Thalji SZ, Cortina CS, Guo MS, Kong AL. Postoperative Complications from Breast and Axillary Surgery. Surgical Clinics of North America. 2023;103(1):121-39.
7. Chin K, Wärnberg F, Kovacs A, Olofsson Bagge R. Impact of Surgical Care Bundle on Surgical Site Infection after Non-Reconstructive Breast Cancer Surgery: A Single-Centre Retrospective Comparative Cohort Study. Cancers (Basel). 2023;15(3).
8. Jeannon J-P, Orabi AA, Bruch GA, Abdalsalam HA, Simo R. Diagnosis of recurrent laryngeal nerve palsy after thyroidectomy: a systematic review. 2009;63(4):624-9.
9. Thomusch O, Machens A, Sekulla C, Ukkat J, Lippert H, Gastinger I, Dralle H. Multivariate analysis of risk factors for postoperative complications in benign goiter surgery: prospective multicenter study in Germany. World J Surg. 2000;24(11):1335-41.
10. Bergenfelz A, Jansson S, Kristoffersson A, Mårtensson H, Reihnér E, Wallin G, Lausen I. Complications to thyroid surgery: results as reported in a database from a multicenter audit comprising 3,660 patients. Langenbeck’s archives of surgery. 2008;393(5):667-73.
11. Francis DO, Pearce EC, Ni S, Garrett CG, Penson DF. Epidemiology of vocal fold paralyses after total thyroidectomy for well-differentiated thyroid cancer in a Medicare population. Otolaryngol Head Neck Surg. 2014;150(4):548-57.
12. Lechien JR, Hans S, Mau T. Management of Bilateral Vocal Fold Paralysis: A Systematic Review. Otolaryngol Head Neck Surg. 2024;170(3):724-35.
13. Ho TW, Shaheen AA, Dixon E, Harvey A. Utilization of thyroidectomy for benign disease in the United States: a 15-year population-based study. Am J Surg. 2011;201(5):570-4.
14. Wang X, Wang SL, Cao Y, Li CQ, He W, Guo ZM. Postoperative hypoparathyroidism after thyroid operation and exploration of permanent hypoparathyroidism evaluation. Front Endocrinol (Lausanne). 2023;14:1182062.
15. Reinke R, Udholm S, Christiansen CF, Almquist M, Londero S, Rejnmark L, et al. Hypoparathyroidism and mortality after total thyroidectomy: A nationwide matched cohort study. Clin Endocrinol (Oxf). 2024;100(4):408-15.
16. Reinke R, Londero SC, Almquist M, Rejnmark L, Rolighed L. Total thyroidectomy: reduction in postoperative hypoparathyroidism. Endocr Connect. 2023;12(9).
17. Promberger R, Ott J, Kober F, Koppitsch C, Seemann R, Freissmuth M, Hermann M. Risk factors for postoperative bleeding after thyroid surgery. The British journal of surgery. 2012;99(3):373-9.
18. Lorenz K, Sekulla C, Kern J, Dralle H. [Management of postoperative hemorrhage following thyroid surgery]. Chirurg. 2015;86(1):17-23.
19. Lee JS, Lee JS, Yun HJ, Chang H, Kim SM, Lee YS, Chang HS. Comparison of delayed bleeding to immediate bleeding following thyroidectomy. Sci Rep. 2023;13(1):18342.
20. Bures C, Klatte T, Gilhofer M, Behnke M, Breier AC, Neuhold N, Hermann M. A prospective study on surgical-site infections in thyroid operation. Surgery. 2014;155(4):675-81.
21. Rosato L, Avenia N, Bernante P, De Palma M, Gulino G, Nasi PG, et al. Complications of thyroid surgery: analysis of a multicentric study on 14,934 patients operated on in Italy over 5 years. World J Surg. 2004;28(3):271-6.
22. Marti JL, Millet J, Sosa JA, Roman SA, Carling T, Udelsman R. Spontaneous Adrenal Hemorrhage with Associated Masses: Etiology and Management in 6 Cases and a Review of 133 Reported Cases. World Journal of Surgery. 2012;36(1):1.
23. Rzepka E, Kokoszka J, Grochowska A, Ulatowska-Białas M, Lech M, Opalińska M, et al. Adrenal bleeding due to pheochromocytoma – A call for algorithm. Front Endocrinol (Lausanne). 2022;13:908967.
24. Fowler AM, Burda JF, Kim SK. Adrenal Artery Embolization: Anatomy, Indications, and Technical Considerations. American Journal of Roentgenology. 2013;201(1):190-201.
25. Gellert SE, Hilscher M, Aagaard M. [Not Available]. Ugeskr Laeger. 2023;185(38).